Сцинтиграфия: подготовка, результаты и где можно сделать
Сцинтиграфия
Сцинтиграфия – это современный метод радионуклидной визуализации внутренних органов, который отличается информативностью и достоверностью полученных результатов. Сцинтиграфическое исследование неинвазивное и атравматичное. Суть исследования: в организм человека вводится радиофармпрепарат (РФП), затем ткани и органы визуализируются на снимках, которые позволяют определить состояние органов, выявить патологические изменения и анатомо-топографические особенности.
Исторические сведения
Дьердь де Хевеши – родоначальник сцинтиграфии, он получил Нобелевскую премию за это свое величайшее открытие. В середине 90-х в медицине начали использовать радионуклиды. Появились различные методики, позволяющие определить наличие радиоиндикатора в органах, стало реальным наблюдение за его движением и распределением. Начали широко использовать сканирование, радиографический контроль и радиометрию.
Совершенно новым этапом в медицине была разработка сцинтилляционной гамма-камеры, спустя десятки лет данный метод обследования стали называть сцинтиграфией. Во многих медицинских учебниках встречаются и другие названия методики, например, гамма-сцинтиграфия.
Особенности сцинтиграфического исследования
Сцинтиграфическая диагностика проводится для нахождения скрытых патологий в организме при помощи радиоактивных веществ. Препарат, который вводится в организм человека, называется радиоиндикатором или РФП. Он состоит из 2 главных частей: маркера (изотопа) и молекулы-вектора. Исследуемый орган или ткань «поглощает» вектор (специальную частицу). Метка выполняет важную функцию – продуцирует гамма-лучи, которые регистрирует гамма-камера.
Гамма-камеры бывают стационарные и передвижные. Каждая из камер состоит из: детектора, сменных свинцовых коллиматоров, фотоэлектронных умножителей и компьютера, на мониторе которого появляются снимки распространения специального препарата в исследуемой области. Снимки, полученные в ходе обследования, называются сцинтиграммами.
Повышенное или пониженное накопление радиофармпрепарата в определенном органе или ткани можно увидеть на изображении. О повышенном количестве препарата будут свидетельствовать «горячие» очаги на сцинтиграмме, а «холодные очаги» говорят о сниженном накоплении медикамента. РФП не оказывает негативного токсического воздействия на самочувствие пациента, поскольку вводится небольшая доза препарата.
Популярность сцинтиграфии
Сцинтиграфические исследования широко распространены в Америке и европейских странах. В США в 2007 году было проведено более 17 миллионов радионуклидных исследований. Больше чем 15 миллионов пациентов успешно прошли сцинтиграфическую диагностику и смогли вылечиться от серьезных заболеваний. В европейских странах за аналогичный период (2007 год) специалисты провели более 12 миллионов исследований.
Сегодня в Америке исправно работают более 13 тысяч гамма-камер. В Российской Федерации сцинтиграфия не настолько популярна, как в других странах. Было установлено всего лишь 200 гамма-камер. За один год направляется на диагностику около 1 миллиона пациентов.
Показания к проведению процедуры
С помощью гамма-сцинтиграфии исследуются:
- легкие;
- лимфатическая система;
- спинной и головной мозг;
- система пищеварения;
- органы выделительной системы;
- сердце;
- сосуды;
- костная система..
С помощью процедуры можно выявить заболевания: сокращения миокарда, тромбоэмболию легочной артерии, воспалительные и инфекционные процессы, опухоли, болезни Альцгеймера и Паркинсона. На сцинтиграмме специалист сможет увидеть скрытые заболевания и изменения в щитовидной железе, почках, печени и других жизненно важных органах.
Как подготовиться к диагностике?
Особенности подготовки зависят от того, какая именно сцинтиграфия будет проводиться. К исследованию щитовидки, скелета, сердца и легких нужно тщательно подготовиться. Доктор зачастую отменяет прием лекарственных препаратов, которые могут негативно повлиять на конечные результаты диагностики. Следует на время отменить медикаменты, которые накапливаются и сохраняются в тканях и органах.
При обследовании щитовидки не рекомендовано пить лекарственные средства с содержанием йода за месяц до манипуляции. Можно кушать любую еду при обследовании сердца, легких, скелета и щитовидной железы. Во время сцинтиграфии пациент не должен испытывать чувство голода или жажды, поэтому перед началом процедуры желательно что-то съесть. Чтобы результаты исследования сердца были достоверными, нужно опорожнить желчный пузырь (пациент должен скушать несколько кубиков шоколада перед началом процедуры). А вот органы желудочно-кишечного тракта обследуются исключительно натощак. Нельзя употреблять пищу за 8-12 часов до проведения манипуляции.
Этапы проведения сцинтиграфии
В организм больного вводится радиоиндикатор, с током крови он поступает в органы. Когда вещество полностью распространится по органам, будут сделаны снимки, которые регистрирует и обрабатывает компьютер. Изображения могут быть: динамические, статические, синхронизированные и томографические. По снимкам специалист изучает анатомическое расположение, параметры, форму и другие особенности исследуемой области.
Дозировка лекарственного средства напрямую зависит от обследуемого внутреннего органа или системы. Для детальной и информативной диагностики сердца, скелета и головного мозга необходима большая дозировка РФП. Даже большое количество радиоактивного вещества не оказывает негативного влияния на здоровье пациента, потому что РФП непрерывно распадается и быстро выводится из организма.
Длительность процедуры может варьироваться от 15-20 минут до 2,5-3 часов. Наибольшее количество времени занимает обследование скелета – 2,5-3 часа. Исследовать сердце можно в течение 50-60 минут. Для диагностики почек, печени и желчных путей понадобится минимум полчаса. Щитовидную железу можно исследовать за 20-40 минут. Длительность манипуляции зависит от того, насколько быстро РФП накопится в обследуемом органе или системе.
Главное преимущество методики – это ее информативность и небольшая доза излучения. Во время манипуляции пациент получает меньше излучения, чем при рентгенографии. Аллергия на лекарственные средства появляется очень редко. Чтобы удостовериться, что у пациента нет аллергической реакции на РФП, делается аллергопроба.
Расшифровка результатов занимает от 15 до 30 минут. Специалист описывает состояние органов, найденные патологии и пишет свое заключение. Далее пациент направляется к лечащему врачу, который поставит точный диагноз и назначит курс лечения.
Противопоказания и побочные реакции
Противопоказана сцинтиграфия пациентам с аллергией на радиоактивные вещества и беременным женщинам. Если женщина кормит малыша грудным молоком, необходимо прекратить кормление минимум на 24 часа, чтобы медикамент вывелся из организма.
К побочным явлениям после процедуры относятся: аллергия, повышение или снижение артериального давления, частое мочеиспускание. При первом возникновении симптомов следует сообщить об этом лечащему доктору и пройти курс симптоматического лечения.
Сцинтиграфия костей скелета (остеосцинтиграфия)
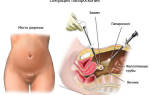
Сцинтиграфия костей скелета (остеосцинтиграфия) – это исследование метаболизма (обмена веществ) костной ткани с помощью радиофармацевтических препаратов (РФП), которые накапливаются в костях скелета. Радиофармпрепарат вводится внутривенно и накапливается в костной ткани, затем излучение от накопившегося препарата улавливается детекторами регистрирующего прибора (гамма-камеры).
Что показывает?
С помощью сцинтиграфического обследования, в основе которого лежит лучевая диагностика, врачи выявляют различные патологии, недоступные другим диагностическим методам, в том числе на ранних стадиях развития:
- Причины необъяснимой боли в кости;
- Скрытый перелом, который не виден на рентгеновском снимке;
- Остеомиелит;
- Рак костей;
- Метастазирование в костях при раке других органов.
Если речь идет сцинтиграфии при онкологии, важно понимать, что данный метод позволяет выявлять динамику лечения, а значит, подтверждает его эффективность или свидетельствует о необходимости смены назначений.
Подготовка к сцинтиграфии костей скелета: не требуется.
В течение часа после введения РФП Вас попросят выпить 1 литра питьевой воды, так как это необходимо для улучшения накопления препарата в костях скелета и снижения лучевой нагрузки. Непосредственно перед исследованием необходимо опорожнить мочевой пузырь.
Показания к проведению сцинтиграфии костей скелета:
- Подозрение на метастатическое поражение костей скелета
- Оценка результатов химиотерапии, гормональной или лучевой терапии
- Воспалительные заболевания костей и суставов
- Определение нестабильности компонентов протезов, воспалительных изменений в костях при протезировании суставов и позвоночника
- Травматические переломы костей скелета, в том числе стресс-переломы
- Метаболические заболевания костей
Противопоказания:
беременность. Грудное вскармливание необходимо прервать на 48 часов от момента введения РФП.
Особенности проведения сцинтиграфии костей скелета:
Исследование проводится через 3 часа после введения РФП. Занимает от 10 до 30 минут. Заключение выдается в день исследования.
Пациентам, приходя на исследование, необходимо с собой иметь выписки из историй болезни или амбулаторную карту, заключения (если имеются) по результатам рентгенологических исследований, КТ, МРТ, а также результаты предыдущих сцинтиграфических исследований.
Используемые радиофармацевтические препараты (РФП): диагностику заболеваний костей скелета проводят с меченными фосфатными комплексами, которые прочно связываются с кристаллами гидроксиапатита и незрелым коллагеном. В качестве метки используется 99мТс, который имеет короткий период полураспада – всего 6 ч. Гамма-кванты покидают организм и регистрируются детекторами прибора, в результате после компьютерной обработки получается изображение.
Нормальная сцинтиграмма костей скелета в передней и задней проекции:
Метастазы различных опухолей в кости
Многие опухоли метастазируют в кости. В первую очередь подозрение на метастатическое поражение скелета возникает при раке молочной и предстательной желез, раке легкого, почек и некоторых других. Особую настороженность следует проявлять при увеличении уровня онкомаркеров, например: ПСА (простатспецифический антиген), СА 15-3 и некоторых других. После консервативного лечения или хирургического удаления опухоли рекомендуется динамическое наблюдение за состоянием костной ткани. Сцинтиграфию следует проводить первые 2 раза с промежутком 6-8 месяцев, затем, при нормальном результате исследования, через 1–2 года. Уточнять необходимость проведения повторных исследований нужно у специалиста-радиолога или Вашего лечащего врача.
К достоинствам радионуклидной диагностики следует отнести возможность выявления патологии костной ткани до развития клинических и рентгенологических признаков поражения костей.
Воспалительные и травматические изменений костной ткани
Одним из показаний к проведению радионуклидных исследований костной системы (сцинтиграфии костей) являются воспалительные изменения костной ткани. Метод позволяет определить распространенность процесса, выявив очаги воспаления в костях и суставах во всем скелете, даже на ранних стадиях заболевания. На рентгенограммах при остеомиелитах, как правило, определяется меньшая распространенность процесса, чем на самом деле. Сцинтиграфия же показывает истинные размеры воспалительного очага.
Кроме того, с помощью этого метода можно выявлять переломы и оценивать, насколько хорошо происходит их заживление. Часто переломы костей являются случайной находкой, например переломы ребер у пациентов с распространенным остеопорозом. В ряде случаев удается выявить нарушение целостности костей на ранних стадиях, когда рентгенологическое исследование не позволяет этого сделать, например переломы ладьевидной кости, ребер.
Остеосцинтиграфия в ортопедии и вертебрологии
При протезировании суставов или установке металлоконструкций в позвоночник сцинтиграфия костей скелета позволяет выявить механическую нестабильность компонентов протеза (расшатывание) либо воспалительный процесс вокруг протеза или металлоконструкции. В отличие от других методов исследования (рентген, КТ, МРТ) сцинтиграфия костей скелета позволяет определить интенсивность протекания воспалительного процесса в различных участках кости.
Дополнительное проведение ОФЭКТ/КТ с возможностью посрезового анализа изображения, позволяет более точно локализовать область повреждения, что дает возможность своевременно провести необходимое лечение. Преимущества ОФЭКТ/КТ по сравнению с планарной сцинтиграфией: отсутствие суммации (посрезовый анализ накопления радиофармпрепарата), и точная локализация благодаря совмещению радионуклидного и КТ-изображений.
Как проходит восстановление после процедуры?
Обследование проводится в гамма-камере, которая радиоактивными лучами просвечивает организм человека, выявляя радиофармпрепарат в костях и суставах. Несмотря на кажущуюся сложность, процедура не дает никаких вредных последствий и сразу после диагностики пациент может вернуться к привычному образу жизни. Из рекомендаций на реабилитационный период можно выделить контроль достаточного употребления жидкости в первые сутки (чем больше – тем лучше), а также соблюдение мер качественной личной гигиены – тщательное купание, стирка всех вещей.
Где сделать сканирование скелета?
Выбирая место, где сделать сцинтиграфию, важно доверить процедуру опытным профессионалам, которые максимально корректно проведут дорогостоящее обследование и гарантируют информативность результатов. Еще одним фактором в пользу выбора ЦКБ РАН в Москве является наличие современного оборудования, которое воздействует на пациентов минимально возможной для информативного обследования дозой облучения.
Вредна ли сцинтиграфия костей скелета?
Во время обследования пациент получает минимальную дозу облучения, говоря о том, как часто можно делать сцинтиграфию, большинство специалистов сходятся во мнении – хоть каждый месяц. Абсолютным противопоказанием является беременность пациентки, если же она кормит ребенка грудью, а обследование не терпит отлагательств, после сцинтиграфии рекомендуется в течение суток сцеживать молоко, и лишь потом возвращаться к обычному кормлению.
Для чего нужна остеосцинтиграфия при раке предстательной железы, как проводится и сколько стоит
Остеосцинтиграфия при раке предстательной железы является информативным способом раннего обнаружения отдаленных метастазов, поскольку при данном типе опухоли в первую очередь поражаются костные структуры.
Что такое остеосцинтиграфия
Остеосцинтиграфия – это один из методов лучевой диагностики, заключающийся в исследовании обменных процессов в костных тканях после инъекционного введения радиационного вещества (радиофармацевтического препарата). Для проведения остеосцинтиграфии при раке простаты используют технеций-99m-MDP. Это короткоживущий радионуклид с шестичасовым периодом полураспада (времени должно быть достаточно для проведения диагностических действий).
Препарат накапливается в костях, концентрируясь в метастатических очагах. Излучение от него улавливается гамма-камерой (сама она ничего не излучает), изображение выводится на монитор, благодаря чему можно определить зону поражения.
Показания к при раке простаты:
- Подозрение на биохимический рецидив (увеличение ПСА, боли в костях);
- Отслеживание рецидива после операции (остеосцинтиграфию первые 2 раза проводят с интервалом в 6-8 месяцев, затем через год);
- Первичная диагностика.
Остеосцинтиграфия костей при раке простаты помогает не только выявить метастазы, но и отследить динамику эффективности проводимого лечения. После химио- или лучевой терапии кости восстанавливаются от 2 до 6 месяцев. Даже если пациент не ощущает никаких признаков возвращения рака, но остеосцинтиграфия по прошествии 6 месяцев показывает накопление препарата, то риск рецидива высок.
Подготовка к остеосцинтиграфии при раке предстательной железы
Особой подготовки не требуется. В течение часа после введения фармпрепарата нужно выпить не менее 1,5 л воды. Это необходимо для выведения излишков вещества, поскольку его чрезмерное накопление приведет к искажению результатов диагностики. Непосредственно перед процедурой мочевой пузырь нужно опорожнить.
Врачу необходимо заранее сообщить обо всех принимаемых лекарствах (особенно висмута, рентгеноконтрастного бария, йода, брома – он может присутствовать в противокашлевых микстурах и успокоительных средствах) и имеющихся патологиях, аллергических реакциях. Некоторые вещества могут повлиять на процесс аккумуляции радиофармпрепарата.
Как делается
На распространение фармпрепарата по организму нужно примерно 3 часа, затем пациента укладывают в гамма-камеру и производят сканирование всего тела в двух проекциях. Сам процесс получения снимков занимает от 10 минут до получаса. В камере пациент не должен разговаривать и двигаться. Врач находится в соседнем помещении, но его видит и в случае чего окажет помощь.
Для наиболее точной диагностики проводят трехфазную остеосцинтиграфию, отражающую процессы накопления и выведения препарата. Этапы:
- Ангиографический. Проводится через 5 секунд после введения активного вещества. На данном этапе отслеживается скорость его распространения.
- Оценка кровоснабжения костей. Проводится через 5 минут.
- Окончательная оценка распределения препарата и поражения костной ткани. Проводится через 3 часа.
Статическая (планарная) остеосцинтиграфия подразумевает получение всего нескольких снимков спустя 3 часа после введения маркера. После инъекции можно покинуть помещение медцентра, погулять.
В первые сутки после процедуры врачи рекомендуют пить больше жидкости (с мочой выводится половина препарата) и тщательно соблюдать меры личной гигиены (мыться, менять и стирать одежду).
Возможные последствия:
- Крапивница;
- Кожный зуд;
- Высыпания;
- Затруднение дыхания;
- Повышение давления.
Пациентам в вышеперечисленных случаях оказывают экстренную помощь.
Расшифровка
Больше всего фармпрепарата накапливается на участках усиленного кровотока (раковые опухоли активно окружают себя сосудами для питания). Доброкачественные костные новообразования слабо аккумулируют маркер, злокачественные − интенсивно. «Горячие» очаги на снимках не всегда означают опухоль, это может быть воспаление, остеомиелит, микротрещины. В таких случаях препарат концентрируется в основном на поверхности кости или мягкой ткани сустава.
В норме вся кость должна немного подсвечиваться. Если на снимке видны черные участки, куда не попал препарат, то, вероятнее всего, это злокачественные опухоли с полной трансформацией костной ткани (негде накапливаться препарату) или перелом.
Метастазы при раке простаты обычно множественные, располагаются преимущественно в костях черепа, позвоночника, таза. В 10% случаев могут определяться и единичные очаги поражения.
Светлые пятна также не являются нормой, но это не злокачественные опухоли, а места нарушенного кровотока (кисты, атеросклероз сосудов).
Преимущества и недостатки
Основные преимущества остеосцинтиграфии:
- Поражение костной ткани выявляется за 5-6 месяцев до появления клинических симптомов и рентгенологических признаков. Рентген покажет метастазы тогда, когда в кости останется не более половины здоровых тканей.
- Минимальное облучение, поскольку фармпрепарат быстро покидает организм. Процедуру можно проводить хоть каждый месяц.
- Безболезненность.
Недостаток: остеосцинтиграфия не является исчерпывающим методом диагностики метастазов при раке простаты (метастазы иногда путают с остеопорозом). После процедуры для уточнения состояния подозрительных областей проводится КТ, МРТ, рентген, но качественнее всего отображает плотность костей ПЭТ с фтордезоксиглюкозой (покажет начальные нарушения).
Цены и где ее можно пройти
Остеосцинтиграфию лучше проходить в крупных государственных медучреждениях с отделениями радиоизотопной диагностики, в штате которых работают квалифицированные специалисты-радиологи. Расшифровка является ключевым этапом. На снимке мало отличить патологическую область кости от нормальной, нужно также понимать механизмы формирования остеосцинтиграфической картины.
Примеры учреждений, где можно пройти статическую остеосцинтиграфию:
- ЦКБ РАН (Москва): 6900 руб.;
- ВМА им. Кирова (СПб): 3500 руб.;
- КБ № 122 (СПб): 4000 руб.;
- Онкоцентр в пос. Песочный (под СПб): 4700 руб.
Трехфазную остеосцинтиграфию можно пройти в следующих учреждениях:
- НИИ фтизиопульмонологии (СПб): 4500 руб., высокого разрешения – 5500 руб.;
- Клинический комплекс НМИЦ Алмазова (СПб): 4300 руб.;
- ВМА им. Кирова (СПб): 4000 руб.;
- Институт онкоэндокринологии (Москва): 5000 руб.
Заключение выдают на руки обычно через 15-20 минут.
Заключение
Остеосцинтиграфия не является исчерпывающим методом подтверждения метастазирования рака простаты, но позволяет обнаружить подозрительные участки на ранней стадии. Исследование доступно по цене, но достоверный результат можно получить только на хорошем аппарате и при правильной интерпретации изображения грамотным специалистом.
Сцинтиграфия костей скелета: ядерная физика в медицине
Сцинтиграфия костей скелета является разновидностью лучевой диагностики, ее называют также остеосцинтиграфией или сканированием костей. Этот современный и информативный метод обследования основан на способности костной ткани поглощать радионуклиды, причем скорость и степень их абсорбции зависит от характера имеющихся патологических очагов.
Преимущества и недостатки сцинтиграфии
В отличие от рентгенографии, МРТ и КТ, применение сцинтиграфии позволяет оценить наличие в костях очагов с измененной активностью клеток даже при сохранении внешней целостности скелета. Это могут быть участки воспаления, метастазы, переломы .
Причем они могут быть настолько малы, что ни один из вышеперечисленных методов еще не сможет их визуализировать. А сцинтиграфия покажет все имеющиеся в костях аномальные области независимо от их размера, причины и давности появления.
Сцинтиграфия – высокоточное исследование. С ее помощью можно оценить, какая именно кость поражена на кисти или стопе, какой участок позвонка вовлечен в патологический процесс. Это позволяет составлять клинические прогнозы и определять план паллиативного лечения в онкологии.
Для проведения такого исследования требуется особое дорогостоящее оборудование. Поэтому далеко не все медицинские центры имеют возможность самостоятельного проведения сцинтиграфии, чаще всего врач дает направление в другое учреждение. При наличии показаний к исследованию следует заранее уточнить, где его можно сделать.
Когда показана сцинтиграфия и что она выявляет
Показаниями для проведения сцинтиграфии являются:
- диагностика причин болевого синдрома с вовлечением костей конечностей, позвоночника, таза, ребер, грудины;
- недостаточное качество визуализации при рентгенографии при подозрениях на наличие перелома (травматического, патологического, стрессового);
- диагностика остеомиелита и других инфекционно-воспалительных состояний с поражением костной ткани;
- обнаружение отдаленных метастазов рака молочных желез, легких, прямой кишки, а у мужчин – простаты;
- динамическое наблюдение в онкологии для оценки эффективности проводимой терапии и выявления признаков метастазирования;
- уточнение характера и степени активности новообразований, выявленных с помощью других методов диагностики, дифференциальный диагноз злокачественных и доброкачественных опухолей (в программе комплексного обследования);
- диагностика болезни Педжета и дегенеративно-дистрофических поражений костно-суставной системы;
- контроль за активностью воспалительного процесса в зоне протезирования костей и суставов.
Кроме того, сцинтиграфия позволяет проводить динамический контроль за размером и активностью остеобластических очагов метастазов на фоне химиотерапии, тогда как результаты обзорной рентгенографии и даже МРТ в этом случае бывают непоказательными и недостаточно достоверными.
Остеосцинтиграфия – что это такое: как ее проводят?
Получив направление на сцинтиграфию, пациент начинает искать информацию, как делают это исследование, болезненно ли оно и представляет ли опасность для здоровья. Пугающим моментом обычно являются сведения о необходимости введения в организм радиоактивных соединений.
На самом деле сцинтиграфию костей при наличии показаний разрешено проводить ежемесячно, ведь используемые при этом радиофармпрепараты быстро выводятся из организма. А содержащиеся в них радионуклиды имеют малый период полураспада и не способны надолго задерживаться в костной ткани. В течение нескольких дней организм активно выводит радиоактивные изотопы и метаболиты препарата с желчью, потом, мочой и другими естественными жидкостями.
Для проведения остеосцинтиграфии требуется гамма-камера для фиксации радиоактивного излучения от тканей и компьютер со специальной программой. Предварительно пациенту внутривенно вводят специальный препарат, содержащий короткоживущие радионуклиды. Чаще всего для этого используются меченные фосфатные соединения, которые обладают способностью быстро адсорбироваться из крови и накапливаться в костной ткани. В очагах с остеобластической активностью аккумуляция радионуклидов повышена, а в остеолитических участках, наоборот, снижена.
Спустя 2–4 часа после введения радиофармацевтического препарата проводят регистрацию радиоактивного излучения, испускаемого телом обследуемого человека. Полное сканирование может длиться до 60 минут. Специальная программа воссоздает изображение скелета и мягких тканей, при этом участки повышенного или сниженного накопления радионуклидов будут видны в виде зон с иной интенсивностью окраски.
Специалист проводит анализ картины зарегистрированного радиоактивного излучения. При этом учитывается симметричность очагов в костях и степень накопления в них радионуклидов. В некоторых случаях врач также обращает внимание на интенсивность излучения от ткани почек, сравнивая ее с окраской зон накопления в костях. Это помогает оценить характер множественных очагов, которые иногда имитируют нормальную активность остеобластов в зонах роста.
Рекомендации при прохождении сцинтиграфии
Но необходимо соблюдать несколько правил:
Где сделать сцинтиграфию
Сцинтиграфия проводится лишь в оборудованных специальной аппаратурой медицинских учреждениях. При этом достоверность результата исследования во многом зависит от квалификации врача, проводящего расшифровку и анализ полученных данных.
Поэтому не стоит отказываться от рекомендуемой врачом сцинтиграфии костей и упускать возможность своевременной постановки правильного диагноза.