Перитонит: признаки, диагностика, лечение
Перитонит: признаки, диагностика, лечение
При осмотре больного с разлитым перитонитом обращают на себя внимание заостренные черты лица, запавшие глаза, бледная, нередко серо-землистая с несколько синюшным оттенком, покрытая холодным потом кожа (лицо Гиппократа). Конечности холодные, выражен акроцианоз. В особо тяжелых случаях появляется субиктеричность кожи и склер. Наблюдается грудной тип дыхания, вздутие живота, не участвующего в акте дыхания! сухость слизистых оболочек, сухой обложенный язык, глухой голос, повторная рвота; сознание обычно сохранено. Больные жалуются на боли в животе, слабость, жажду, одышку. Наиболее постоянными ранними симптомами разлитого гнойного перитонита являются: боль в области живота, симптом Блюмберга — Щеткнна, защитное напряжение мышц живота, тошнота и рвота, выпот в брюшной полости, парез кишечника.
При перфорации полых органов боль возникает внезапно; ее сравнивают с ударом кинжала. Гнойно-воспалительные заболевания органов живота характеризуются постепенным развитием болей. При послеоперационном перитоните, если прорезывание швов не сопровождается истечением содержимого из полого органа, боли появляются постепенно.
Локализация болей вначале обычно соответствует источнику инфекции. При распространении гнойного экссудата по брюшной полости боль становится менее интенсивной, но постоянной, носит разлитой характер.
Характерным и ранним признаком перитонита является симптом Блюмберга — Щеткина, заключающийся в том, что боль резко усиливается при быстром отнятии руки от брюшной стенки после ее глубокой пальпации. Важным, постоянным симптомом служит напряжение мышц живота. Этот симптом возникает в начальных стадиях развития перитонита н бывает более резко выражен н области органа, являющегося источником воспаления брюшины. По этой причине ему придают не только диагностическое, но и дифференциально-диагностическое значение. Степень напряжения мышц живота может быть различной — от слабой до резко выраженной (доскообразный живот). Напряжение мышц выявляется путем осторожной сравнительной пальпации правой и левой половины живота. Симптом мышечного напряжения у пожилых людей и у лиц, получающих антибиотики, может быть выражен слабо.
С самого начала развития перитонита наблюдаются тошнота и рвота. Сначала они носят рефлекторный характер, а по мере развития процесса становятся следствием паралитической кишечной непроходимости. Паралич желудка и кишечника возникают не сразу. В начале заболевания перистальтика сохранена, в дальнейшем она исчезает, наступает «гробовая тишина» в животе. При применении больших доз антибиотиков перистальтика может сохраняться даже при разлитом перитоните. Тяжелые токсические прободные перитониты с резко выраженной интоксикацией иногда с самого начала протекают при отсутствии перистальтики. Характерным признаком перитонита служит накопление в брюшной полости экссудата, который появляется в первые же часы развития процесса.
Положение больных в кровати спокойное. Обычно они лежат неподвижно на спине с несколько приведенными (с целью ослабления болей) к животу бедрами. В поведении больных сначала наблюдаются беспокойство и страх; эта стадия переходит в эйфорию. Изредка наступает полузабытье или брел. Учащение пульса до 120-— 140 в минуту и плохое его наполнение — один на самых постоянных симптомов воспаления брюшины.
Озноб при перитоните свидетельствует о неблагоприятном септическом течении его и переходе гнойного процесса на вены внутрибрюшинных органов с развитием тромбофлебитов.
Появление в моче белка, эритроцитов, цилиндров говорит о нарушении функции почек. При тяжелых формах перитонита количество мочи уменьшается, она приобретает темный цвет, содержит много солей, появляется сахар и много лейкоцитов. Уменьшение количества суточной мочи является плохим прогностическим признаком и. наоборот, значительное увеличение се свидетельствует о начале выздоровления.
Описанная клиническая картина типична для уже развившегося разлитого гнойного перитонита. Однако практически наиболее важно диагностировать появление самой начальной фазы патологического процесса. Для этого необходимо путем тщательного анамнеза и объективного исследования выявить симптомы первичного заболевания, явившегося источником перитонита, поскольку ранние симптомы воспаления брюшины тесно связаны с очагом этого первичного заболевания. Так, прн перитонитах, возникших вследствие аппендицита, боли и наприжение мышц живота вначале наблюдаются только в правой подвздошной области и лишь затем распространяются по всему животу. Для перфоративных перитонитов характерна вначале резкая, «кинжальная» боль в области больного органа, сопровождающаяся симптомами шока; впоследствии развивается типичная клиническая картина воспаления брюшины. Серьезные трудности представляет диагностика послеоперационного перитонита, так как его проявления маскируются реакцией брюшины на операционную травму. Трудно распознать перитонит, если он протекает со стертыми основными клиническими симптомами.
Установлению диагноза воспаления брюшины может способствовать рентгенологическое исследование. Так, уже при обычной рентгеноскопии живота иногда в брюшной полости можно обнаружить наличие газа (перфоративный перитонит). При абсцессах, локализующихся в области поддиафрагмалыюго пространства, обнаруживаются приподнятый купол диафрагмы и газовый пузырь с горизонтальным уровнем жидкости. В области кишечника могут наблюдаться участки интенсивного затемнения нередко с наличием уровня жидкости и газа над ними, свидетельствующие о наличии выпота. При парезе кишечника также наблюдаются горизонтальные уровни жидкости с газовыми пузырями, нередко сообщающимися между собою. В трудных случаях для распознавания перитонита может быть использована лапароскопии.
При дифференциальной диагностике необходимо иметь в виду непроходимость кишечника, кровоизлияния в брюшную полость, панкреатит, тромбоз сосудов брыжейки, приступ печеночной или почечной колики, пищевую интоксикацию и другие острые заболевания.
Острую кишечную непроходимость можно отличить от перитонита только в иачале заболевания, так как в дальнейшем непроходимость осложняется перитонитом. При кишечиой непроходимости наблюдаются сильные приступообразные боли в животе, усиленная перистальтика, которая нередко хорошо слышна н может определяться визуально при осмотре. Температура обычно нормальная, изменений в составе крови нет. Для перитонита характерны постоянные боли, отсутствие перистальтики, повышение температуры, лейкоцитоз со сдвигом лейкоцитарной формулы влево. Кровоизлияние в брюшную полость сопровождается раздражением брюшины, но при этом не наблюдается напряжения брюшных мышц, что свойственно перитониту, быстро развивается острая анемия. Острый панкреатит и тромбоз брыжеечных сосудов быстро осложняются перитонитом, поэтому их можно отличить только в самом начат ле, до развития воспаления брюшины. Большую помошь при дифференциальной диагностике острого панкреатита оказывает срочное исследование мочи и крови на диастазу (резкое повышение се указывает на наличие панкреатита). При тромбозе брыжеечных сосудов обычно удается выявить заболевание сердца (эндокардит, постинфарктная аневризма) или резко выраженный склероз сосудов.
Своевременно поставленный клинический диагноз является залогом успешного лечения, однако длительная затрата времени на уточнение диагноза при указанных выше заболеваниях не оправдана, так как все они требуют срочной операции.
Почечную и печеночную колику можно отличить от перитонита по характерным для этих заболеваний симптомам: боли при них появляются внезапно, носят интенсивный приступообразный характер, с типичной иррадиацией. Больной не находит себе места в постели. Температура в период приступа обычно нормальная. Иногда трудно отличить от перитонита тяжелую пищевую интоксикацию. В этом случае помогает тщательно собранный анамнез. Рвота в сочетании с поносоы являются характерными симптомами пищевой интоксикации.
Следует иметь в виду и другие заболевания, которые могут симулировать перитонит: базальную пневмонию, диафрагмальный плеврит, инфаркт миокарда (задней стенки), уремию, диабет, множественные переломы ребер и др.
Перитонит
Перитонит – локальное или диффузное воспаление серозного покрова брюшной полости – брюшины. Клиническими признаками перитонита служат боль в животе, напряжение мышц брюшной стенки, тошнота и рвота, задержка стула и газов, гипертермия, тяжелое общее состояние. Диагностика перитонита основывается на сведениях анамнеза, выявлении положительных перитонеальных симптомов, данных УЗИ, рентгенографии, вагинального и ректального исследований, лабораторных тестов. Лечение перитонита всегда хирургическое (лапаротомия, санация брюшной полости) с адекватной предоперационной и послеоперационной антибактериальной и дезинтоксикационной терапией.
МКБ-10
Общие сведения
Перитонит – тяжелое осложнение воспалительно-деструктивных заболеваний органов брюшной полости, сопровождающееся выраженными местными и общими симптомами, развитием полиорганной недостаточности. Летальность от перитонита в гастроэнтерологии составляет 20-30%, а при наиболее тяжелых формах достигает 40-50%.
Брюшина (peritoneum) образована двумя переходящими друг в друга серозными листками – висцеральным и париетальным, покрывающими внутренние органы и стенки брюшной полости. Брюшина является полупроницаемой, активно функционирующей мембраной, выполняющей множество важных функций: резорбтивную (всасывание экссудата, продуктов лизиса, бактерий, некротических тканей); экссудативную (выделение серозной жидкости), барьерную (механическая и противомикробная защита органов брюшной полости) и др. Важнейшим защитным свойством брюшины является ее способность к отграничению воспаления в брюшной полости благодаря фиброзным спайкам и рубцам, а также клеточным и гуморальным механизмам.
Причины перитонита
Этиологическим звеном при перитоните выступает бактериальная инфекция, в большинстве случаев представленная неспецифической микрофлорой желудочно-кишечного тракта. Это могут быть грамотрицательные (энтеробактер, кишечная палочка, протей, синегнойная палочка) и грамположительные (стафилококки, стрептококки) аэробы; грамотрицательные (фузобактерии, бактероиды) и грамположительные (эубактерии, клостридии, пептококки) анаэробы. В 60-80% наблюдений перитонит вызывается ассоциацией микробов – чаще кишечной палочкой и стафилококком. Реже развитие перитонита бывает обусловлено специфической микрофлорой – гонококками, гемолитическим стрептококком, пневмококками, микобактериями туберкулеза. Поэтому для выбора рационального лечения перитонита первостепенное значение имеет бактериологический посев содержимого брюшной полости с определением чувствительности выделенной микрофлоры к антибактериальным препаратам.
В соответствии с этиологией различают первичные (идиопатические) и вторичные перитониты. Для первичных перитонитов характерно проникновение микрофлоры в брюшную полость лимфогенным, гематогенным путем или по фаллопиевым трубам. Непосредственное воспаление брюшины может быть связано с сальпингитами, энтероколитами, туберкулезом почек или гениталий. Первичные перитониты встречаются нечасто – в 1-1,5% случаев.
В клинической практике гораздо чаще приходится сталкиваться с вторичными перитонитами, развивающимися вследствие детсруктивно-воспалительных заболеваний или травм брюшной полости. Наиболее часто перитонит осложняет течение аппендицита (перфоративного, флегмонозного, гангренозного), прободной язвы желудка или 12-перстной кишки, пиосальпинкса, разрыва кисты яичника, кишечной непроходимости, ущемления грыжи, острой окклюзии мезентериальных сосудов, болезни Крона, дивертикулита, флегмонозно-гангренозного холецистита, панкреатита, панкреонекроза и др. заболеваний.
Посттравматический перитонит развивается вследствие закрытых и открытых повреждений органов брюшной полости. Причинами послеоперационных перитонитов могут служить несостоятельность анастомозов, дефекты наложения лигатур, механическое повреждение брюшины, интраоперационное инфицирование брюшной полости, гемоперитонеум при неадекватном гемостазе. Отдельно выделяют канцероматозные, паразитарные, гранулематозные, ревматоидные перитониты.
Классификация
По этиологии различают бактериальные и абактериальные (асептические, токсико-химические) перитониты. Последние развиваются в результате раздражения брюшины агрессивными неинфекционными агентами (желчью, кровью, желудочным соком, панкреатическим соком, мочой, хилезной жидкостью). Абактериальный перитонит довольно быстро принимает характер микробного вследствие присоединения инфекционных возбудителей из просвета ЖКТ.
В зависимости от характера перитонеального выпота различают серозный, фибринозный, геморрагический, желчный, гнойный, каловый, гнилостный перитонит.
По клиническому течению перитониты делятся на острые и хронические. С учетом распространенности поражения по поверхности брюшины различают отграниченный (местный) и диффузный перитонит. К вариантам местного перитонита относят поддиафрагмальный, аппендикулярный, подпеченочный, межкишечный, тазовый абсцессы. О диффузном перитоните говорят, когда воспаление брюшины не имеет тенденции к ограничению и четких границ. По степени поражения брюшины диффузные перитониты подразделяются на местные (развивающиеся в одной анатомической области, вблизи от источника инфекции), распространенные (охватывают несколько анатомических областей) и общие (при тотальном поражении брюшины).
В развитии перитонита принято выделять раннюю фазу (до 12 часов), позднюю (до 3-5 суток) и конечную (от 6 до 21 дня от начала заболевания). В соответствии с патогенетическими изменениями различают реактивную, токсическую и терминальную стадии перитонита. В реактивную стадию перитонита (24 часа от момента поражения брюшины) отмечается гиперергическая реакция на раздражение брюшины; в эту фазу максимально выражены местные проявления и менее выражены общие симптомы. Токсическая стадия перитонита (от 4 до 72 часов) характеризуется нарастанием интоксикации (эндотоксическим шоком), усилением и преобладанием общих реакций. В терминальной стадии перитонита (позднее 72 часов) происходит истощение защитно-компенсаторных механизмов, развиваются глубокие нарушения жизненно важных функций организма.
Симптомы перитонита
В реактивном периоде перитонита отмечаются абдоминальные боли, локализация и интенсивность которых определяются причиной воспаления брюшины. Первоначально боль имеет четкую локализацию в области источника воспаления; может иррадиировать в плечо или надключичную область вследствие раздражения нервных окончаний диафрагмы гнойно-воспалительным экссудатом. Постепенно боли распространяются по всему животу, становятся незатихающими, теряют четкую локализацию. В терминальном периоде в связи с параличом нервных окончаний брюшины болевой синдром становится менее интенсивным.
Характерными симптомами перитонита служат тошнота и рвота желудочным содержимым, которые в начальной стадии возникают рефлекторно. В более поздние сроки перитонита рвотная реакция обусловлена парезом кишечника; в рвотных массах появляется примесь желчи, затем – содержимое кишечника (фекальная рвота). Вследствие выраженного эндотоксикоза развивается паралитическая кишечная непроходимость, клинически проявляющаяся задержкой стула и неотхождением газов.
При перитоните, даже в самой ранней стадии, обращает на себя внимание внешний вид больного: страдальческое выражение лица, адинамия, бледность кожных покровов, холодный пот, акроцианоз. Пациент принимает вынужденное положение, облегчающее боль – чаще на боку или спине с поджатыми к животу ногами. Дыхание становится поверхностным, температура повышенная, отмечается гипотония, тахикардия 120-140 уд. в мин., не соответствующая субфебрилитету.
В терминальной стадии перитонита состояние пациента становится крайне тяжелым: сознание спутано, иногда наблюдается эйфория, черты лица заостряются, кожа и слизистые бледные с желтушным или цианотичным оттенком, язык сухой, обложен темным налетом. Живот вздут, при пальпация малоболезненен, при аускультации выслушивается «гробовая тишина».
Диагностика
Пальпаторное исследование живота выявляет положительные перитонеальные симптомы: Щеткина-Блюмберга, Воскресенского, Меделя, Бернштейна. Перкуссия живота при перитоните характеризуется притуплением звука, что свидетельствует о выпоте в свободной брюшной полости; аускультивная картина позволяет говорить о снижении или отсутствии кишечных шумов, выслушивается симптом «гробовой тишины», «падающей капли», «шум плеска». Ректальное и вагинальное исследование при перитоните позволяет заподозрить воспаление брюшины малого таза (пельвиоперитонит), наличие экссудата или крови в дугласовом пространстве.
Обзорная рентгенография брюшной полости при перитоните, обусловленном перфорацией полых органов, указывает на наличие свободного газа (симптома «серпа») под куполом диафрагмы; при кишечной непроходимости обнаруживаются чаши Клойбера. Косвенными рентгенологическими признаками перитонита служат высокое стояние и ограниченная экскурсия купола диафрагмы, наличие выпота в плевральных синусах. Свободная жидкость в брюшной полости может быть определена при ультразвуковом исследовании.
Изменения в общем анализе крови при перитоните (лейкоцитоз, нейтрофилез, увеличение СОЭ) свидетельствуют о гнойной интоксикации. Лапароцентез (пункция брюшной полости) и диагностическая лапароскопия показаны в неясных для диагностики случаях и позволяют судить о причине и характере перитонита.
Лечение перитонита
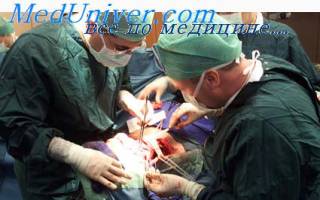
Выявление перитонита служит основанием для экстренного хирургического вмешательства. Лечебная тактика при перитоните зависит от его причины, однако во всех случаях в ходе операции придерживаются одинакового алгоритма: показано выполнение лапаротомии, проведение изоляции или удаления источника перитонита, осуществление интра- и послеоперационной санации брюшной полости, обеспечение декомпрессии тонкой кишки.
Оперативным доступом при перитоните служит срединная лапаротомия, обеспечивающая визуализацию и досягаемость всех отделов брюшной полости. Устранение источника перитонита может включать ушивание перфоративного отверстия, аппендэктомию, наложение колостомы, резекцию некротизированного участка кишки и т. д. Выполнение всех реконструктивных вмешательств переносится на более поздний срок. Для интраоперационной санации брюшной полости используются охлажденные до +4-6°С растворы в объеме 8-10 л. Декомпрессия тонкой кишки обеспечивается путем установки назогастроинтестинального зонда (назоинтестинальная интубация); дренирование толстой кишки выполняется через заднепроходное отверстие. Операция при перитоните завершается установкой в брюшную полость хлорвиниловых дренажей для аспирации экссудата и интраперитонеального введения антибиотиков.
Послеоперационное ведение пациентов с перитонитом включает инфузионную и антибактериальную терапию, назначение иммунокорректоров, переливание лейкоцитарной массы, внутривенное введение озонированных растворов и др. Для противомикробной терапии перитонита чаще используется комбинация цефалоспоринов, аминогликозидов и метронидазола, обеспечивающая воздействие на весь спектр возможных возбудителей.
С целью стимуляции перистальтики и восстановления функций ЖКТ показано назначение антихолинэстеразных препаратов (неостигмина), ганглиоблокаторов (димеколония йодид, бензогексония), антихолинэргических средств (атропина), препаратов калия, физиопроцедур (электростимуляции кишечника, диадинамотерапии).
Прогноз и профилактика
Успех лечения перитонита во многом зависит от срока выполнения операции и полноты объема послеоперационной терапии. Летальность при разлитом перитоните достигает 40% и более; гибель пациентов наступает от гнойной интоксикации и полиорганной недостаточности.
Поскольку большинство перитонитов являются вторичными, их профилактика требует своевременного выявления и лечения основной патологии – аппендицита, язвы желудка, панкреатита, холецистита и др. Предупреждение послеоперационного перитонита включает адекватный гемостаз, санацию брюшной полости, проверку состоятельности анастомозов при абдоминальных операциях.
Перитонит
Перитонит — это воспаление брюшины, особой оболочки, покрывающей органы брюшной полости и её стенки. Это одна из самых опасных хирургических патологий. Смертность от перитонита составляет 20-30% 1 , и это значение не меняется на протяжении последних десятилетий, несмотря на развитие медицины. Более трети пациентов с перитонитом —люди старше 60 лет 2 , что связано со снижением общей сопротивляемости организма — из-за возрастных изменений и сопутствующих заболеваний.
Классификация перитонита
По происхождению перитонит может быть первичным, вторичным или третичным.
Первичный перитонит развивается на неповрежденной изначально брюшине, куда микробы попадают с током крови или из органов, не относящихся к брюшной полости (маточных труб). Такой перитонит может появиться после дренирования асцита при циррозах печени, туберкулезе и длительном перитонеальном диализе.
Вторичный перитонит возникает, когда инфекция попадает на брюшину с воспаленных органов брюшной полости. Это может быть осложнением острого аппендицита, перфоративной язвы желудка или кишечника, кишечной непроходимости, холецистита, панкреатита, травмы живота.
Третичный перитонит обычно возникает спустя двое и более суток после успешно проведенной операции на органах брюшной полости. Врачи полагают, что у подобного состояния может быть две причины. Либо в брюшной полости уже была инфекция, до того клинически не проявлявшаяся. Либо снижены защитные силы организма, из-за чего перитонит формируется как реакция на операционную травму.
Причины перитонита
Главная причина перитонита — попадание инфекции. Это происходит из-за нарушения целостности внутренних органов (прободение язвы, травма) или их воспаления (холецистит, перитонит). Реже инфекция распространяется с током крови. Асептический (безмикробный) перитонит встречается не чаще, чем в 1% случаев 3 , и обычно связан с онкологической патологией. Возможно также развитие перитонита при тромбозе сосудов внутренних органов, разрыве эхинококкового пузыря и т. п.
Инфекция закономерно вызывает воспаление. При этом расширяются сосуды, возникает отек и увеличивается проницаемость брюшины для микробных токсинов и продуктов распада тканей. Они попадают в кровоток, вызывая общую тяжелую интоксикацию организма. Расширенные из-за воспаления и интоксикации сосуды кишечника перестают «удерживать» жидкую часть крови, и она начинает проникать в брюшную полость и скапливаться в ней.
Параллельно из-за воспаления «отключается» кишечная перистальтика. Парализованный кишечник расширяется, его стенки сдавливаются, что вызывает ишемию (повреждение из-за недостатка кислорода) тканей. Кишечник перестает выполнять свои функции, и в нем начинает скапливаться жидкость, что усиливает растяжение петель и ишемические процессы. Из-за нарушения перистальтики в просвете кишки погибает микрофлора, и мертвые микробные клетки тоже выделяют токсины. Сквозь проницаемую стенку кишечника они проникают и в кровь, и в брюшную полость, усугубляя состояние пациента.
Из-за того, что плазма скапливается в брюшной полости и в парализованном кишечнике, уменьшается объем циркулирующей крови. Нарушается кровоснабжение других органов и систем, что приводит к возникновению полиорганной недостаточности: начинают отказывать почки, сердце и другие жизненно важные органы.
Симптомы перитонита
Клиническая картина перитонита складывается из симптомов основного заболевания и признаков воспаления брюшины.
Прежде всего, пациенты жалуются на боль в животе. Характер боли и ее расположение зависят от изначально пораженного органа: при перфоративной язве это может быть острая «кинжальная» боль в верхней части живота, при аппендиците — сильная боль в правом боку и т. д. Кроме боли, пациенты жалуются на тошноту и рвоту, которая не приносит облегчения.
Живот вздут, стул и газы не отходят. Так как любая перемена положения тела и даже глубокое дыхание резко усиливают боль, пациент часто принимает вынужденное положение: лежа на боку с ногами, подогнутыми к животу. При осмотре, кроме этих признаков, врач обнаруживает сухой «как щетка» язык, учащенные дыхание и сердцебиение, повышенную температуру. Артериальное давление снижено.
Прощупывая живот, врач убеждается в напряженности и болезненности брюшной стенки; простукивая, может выявить признаки свободного газа и жидкости в брюшной полости.
Специфический признак раздражения брюшины — симптом Щеткина-Блюмберга: если надавить на стенку живота и резко убрать руку, боль усиливается. Также может определяться симптом Винтера (передняя брюшная стенка при дыхании неподвижна), Маккензи (повышенная чувствительность кожи живота), Менделя (сильная боль при легком постукивании по брюшной стенке).
Диагностика перитонита
Кроме полученных при осмотре данных, для диагностики перитонита врачи назначают лабораторные и инструментальные исследования:
- Клинический анализ крови: показывает неспецифические признаки воспаления — повышенное количество лейкоцитов, ускорение СОЭ. Лейкоцитарный индекс интоксикации выше 4 (в терминальной стадии может достигать 12).
- УЗИ брюшной полости показывает наличие в ней жидкости и газа.
- Рентгенограмма брюшной полости: кроме жидкости и газа, можно увидеть признаки пареза кишечника (горизонтальные уровни жидкости в петлях кишечника со скоплениями газа над ними — так называемые Чаши Клойбера).
- Биохимия крови показывает изменения, характерные для полиорганной недостаточности. Если есть возможность, назначают анализ на содержание прокальцитонина крови, повышенный уровень которого характерен для перитонита и сепсиса.
- Если есть техническая возможность, назначают компьютерную томографию, которая позволяет четко визуализировать состояние брюшной полости.
В неясных случаях врачи могут пойти на диагностическую лапароскопию — эндоскопическое обследование брюшной полости — или лапаротомию — открытую операцию.
Лечение перитонита
Основа лечения перитонита — хирургическое устранение источника инфекции. Но так как состояние пациентов обычно тяжелое, перед операцией назначают интенсивную инфузионную и антибиотикотерапию, направленную на стабилизацию функции внутренних органов. Обильные внутривенные вливания коллоидных и кристаллоидных растворов должны восстановить объем циркулирующей крови и электролитный баланс, антибиотики — несколько снизить активность воспаления.
Во время операции устраняют источник воспаления: удаляют аппендикс, желчный пузырь, ушивают прободные язвы, раны кишечника и т. д. Электроотсосом эвакуируют патологическое содержимое. Брюшную полость обильно промывают, чтобы удалить токсины и микроорганизмы. Через специальные отверстия в брюшной стенке проводят дренажные трубки, чтобы обеспечить отток воспалительной жидкости. После операции продолжают интенсивную консервативную терапию, направленную на ликвидацию инфекции и поддержание жизненно важных функций организма.
По окончании острой фазы перитонита рекомендуется восстановительная терапия желудочно-кишечного тракта с помощью гастроэнтеропротекторов (ребагит, ребамипид).
Прогноз и профилактика перитонита
Прогноз при перитоните серьезный: в тяжелых случаях летальность достигает 90%. В целом можно говорить, что исход заболевания зависит не столько от его причины, сколько от состояния пациента при поступлении. Чем больше времени прошло до обращения к врачу, тем дальше зашел патологический процесс. Серьезней прогноз и у пожилых пациентов, так как резистентность организма у них снижена изначально. Однако при своевременном обращении и адекватном лечении возможно полное выздоровление.
Специфической профилактики перитонита не существует. Нужно вовремя диагностировать и лечить болезни внутренних органов, которые могут привести к этому состоянию.
[1] Садохина Л.А. Перитонит. Иркутск, ИГМУ, 2011.
[2] Ерюхин И.А., Багненко С.Ф., Григорьев Е.Г. и др. Абдоминальная хирургическая инфекция: современное состояние и ближайшее будущее в решении актуальной клинической проблемы. Инфекции в хирургии 2007.
[3] А.Г. Скуратов, А. А. Призенцов, Б. Б. Осипов. Перитонит. Гомель: Учреждение образования «Гомельский государственный медицинский университет», 2008.
Перитонит
Перитонит – опасное заболевание, при котором весь организм, в том числе пищеварительная система, переходит в тяжелое состояние. При нем требуется срочное медицинское вмешательство, часто хирургическое. Чтобы предотвратить угрозу жизни пациента с перитонитом, необходимо вовремя распознать патологию и обратиться в больницу.
Что такое перитонит
Перитонит – это воспаление органов брюшной полости, которое сопровождается ухудшением общего состояния, острой болью, другими неприятными симптомами. Признаки воспалительного процесса не проходят самостоятельно, если не будет начато своевременное лечение, появляется угроза летального исхода.
Чтобы понять механизм развития воспаления брюшины, необходимо понимать особенности ее строения. Она представляет собой серозную оболочку, которая состоит из двух частей, напоминающих листики – висцерального и париетального отдела. Первый покрывает внутренние органы брюшной полости, второй – ее стенки.
Нормальное функционирование брюшины обеспечивает жизнедеятельность всего организма. Через этот отдел происходит синтез и всасывание всех веществ и жидкостей, которые проникают внутрь через пищевод. Поэтому когда начинается воспалительный процесс, страдает весь желудочно-кишечный тракт, происходит поражение всех функций пищеварительной системы. Если игнорировать болезнь, появляется вероятность летального исхода.
Механизм развития
Здоровая брюшина представляет собой абсолютно стерильную среду, несмотря на то, что тонкий и толстый кишечники населены различными микроорганизмами. Среди них встречаются и патогенные бактерии, но они находятся в единичном числе. Перитонит брюшной полости начинается, когда происходит распространение патогенной микрофлоры:
- нарушается целостность одного из органов пищеварительной системы;
- начинается воспалительный процесс;
- патогенные микроорганизмы проникают в непривычную для себя среду, активно размножаются;
- воспаление усиливается, принимает системный характер;
- патогенные микроорганизмы распространяются через систему кровотока по другим внутренним органам;
- в качестве осложнения появляется гной, общая интоксикация организма.
Классификация
Перитонит представляет собой осложнение, которое возникает из-за распространения инфекции, которая сначала поражает один внутренний орган, а затем затрагивает и другие. По путям распространения воспалительного процесса перитонит бывает:
- Первичный. Встречается редко, обусловлен попаданием инфекции в брюшную полость через кровь. Этот вид перитонита проявляется из отдаленных очагов инфицирования. Например, спровоцировать развитие патологии цирроз печени или туберкулез легких. При этих недугах воспалительный процесс быстро распространяется на брюшину. Такой бактериальный перитонит развивается интенсивно.
- Вторичный. Наиболее распространённый вид патологии, который развивается в качестве осложнения такие заболеваний органов пищеварительной системы, как аппендицит, острая язва желудка или двенадцатиперстной кишки, панкреатит, кишечная непроходимость, другие.
- Третичный. Возникает у пациентов, страдающих СПИДом, другими серьезными заболеваниями, при которых страдает иммунная система. Сбой в разных системах организма может сказываться на состоянии брюшины, провоцировать ее воспаление.
Такая классификация перитонита считается общепринятой, наиболее распространенным является вторичный перитонит.
Причины
Этиология патологии у взрослых и детей схожа. Основная причина развития – нарушение стерильности полости брюшины, попадание в нее патогенной микрофлоры и гноя. Обычно это происходит как следствие таких болезней пищеварительной системы, как:
- аппендицит – если вовремя не удалить аппендикс, происходит закупоривание части кишечника, в котором быстро развивается патогенная микрофлора с гноем;
- осложнения язвы желудка или двенадцатиперстной кишки – если не соблюдать диету, терапию, назначенную врачом, появляется прободение или дыра, через которую в брюшную полость проникает желудочный сок, патогенные бактерии;
- острый панкреатит и панкреонекроз – опасные для жизни человека состояния, при которых начинает отмирать поджелудочная железа;
- кишечная непроходимость – очаги инфекционного заражения быстро увеличиваются, развивается некротизация;
- травмирование внутренних органов в результате ранения (травматический перитонит).
Это причины вторичного перитонита – самой распространенной формы заболевания. Первичная форма обычно провоцируется заболеваниями печени, в том числе циррозе, при котором в брюшине накапливается много жидкости, печеночной и почечной недостаточности. Поэтому пациентам с хроническими заболеваниями печени и/или почек важно следить за здоровьем, предотвращать обострения.
У женщин перитонит может быть связан с послеродовыми осложнениями, особенно если проводилось кесарево сечение, во время которого в органы брюшной полости была занесена инфекция (в акушерской практике учащаются случаи таких осложнений по врачебной вине). Также иногда встречается внутриутробный панкреатит – порок развития, причины которого часто установить невозможно. Его можно обнаружить с 18-ё недели беременности. Будущей маме важно соблюдать все клинические рекомендации врача, а после родов малышу назначают срочную терапию.
Виды, стадии и фазы
В зависимости от количества гноя выделяют такие виды перитонита:
- сухой – гной присутствует в небольшом количестве или вовсе отсутствует, характерен для третичного перитонита, развивающегося на фоне снижения иммунитета;
- геморрагический – вместе с патогенной микрофлорой в брюшную полость проникает небольшое количество крови, сгустки гноя;
- асептический – серьезное поражение брюшины гноем, токсинами;
- гнойный – наиболее тяжелая форма, сопровождающаяся выделением большого количества гноя, который распространяется кровотоком по всему организму.
По характеру выпота перитонит бывает:
По площади распространения воспаления патология бывает:
- местной – затрагивает не более 2 области;
- распространенной.
Распространенный перитонит, в свою очередь, делится на диффузный (затрагивает от 2 до 5 областей) и разлитой (затрагивает более 5 областей).
Выделяют 3 стадии перитонита:
- реактивная – длится первые сутки после начала воспалительного процесса;
- токсическая – с 24 до 72 часов, появляются острые боли, другие симптомы перитонита становятся явно выраженными;
- терминальная – начинается на третьи-четвертые сутки, сопровождается массивной интоксикацией, в организме происходят необратимые изменения.
Стадии или фазы перитонита могут перетекать одна в другую и быстрее, особенно если перитонит первичный, носит спонтанный характер, например, возник из-за ножевого ранения и поражения кишечника.
Симптомы
Признаки перитонита носят явно выраженный характер, не заметить их невозможно. Чтобы свести к минимуму болевой синдром и предотвратить осложнения, распознать первые признаки и обратиться в больницу важно в течение первых суток. Наиболее яркими симптомами считаются:
- острая боль в брюшной полости, которая носит постоянный характер, увеличивается с каждым часом;
- тошнота, не связанная с приемом пищи;
- рвота, после которой не наступает облегчение;
- ощущение тяжести в брюшине, дискомфорт, она становится твердым на ощупь;
- отсутствие аппетита;
- диарея, сменяющаяся запором;
- повышение температуры тела до 38-40 градусов;
- озноб, упадок сил, ухудшение общего состояния.
Симптомы острого воспалительного процесса в брюшине проявляются и со стороны других внутренних систем организма:
- сердечно-сосудистой – учащение пульса, повышение артериального давления, скачки давления, тахикардия;
- дыхательной – гипоксия, отек легких;
- со стороны почек – ухудшение функционирования органа, способное спровоцировать почечную недостаточность;
- со стороны печени – гипоксия тканей с вытекающими осложнениями.
Диагностика
Диагностикой перитонита занимается врач-гастроэнтеролог. Начинается она с пальпации живота, во время которой пациент ложится на спину, расслабляет живот. Врач надавливает на переднюю брюшную стенку пальцами, затем резко отпускает, во время чего обостряется боль. Также при пальпации ощущается напряжение мышц – признак перитонита.
После пальпации при подозрении на перитонит, врач назначает лабораторные исследования и инструментальную диагностику. Первые включают в себя:
- общий анализ крови;
- биохимию крови;
- общий анализ мочи.
Анализы позволяют выявить лейкоцитоз, тромбоцитопению, другие признаки воспалительного процесса брюшной полости. Инструментальная диагностика включает в себя:
- УЗИ органов брюшной полости. Основной метод исследования, позволяющий определить наличие чрезмерного количества жидкости в брюшине, оценить состояние поджелудочной железы, селезенки, других органов ЖКТ.
- Рентген. Назначается, чтобы установить скопление газов в брюшине (определение чаши Клойбера).
- Лапароскопия и лапаротомия. Это хирургические методы диагностики, применяются редко, позволяют определить оценить состояние органов брюшной полости изнутри с целью поставить точный диагноз.
Лечение
При перитоните назначается интенсивная терапия, ведь если медлить с лечением появляется риск летального исхода. Больного госпитализируют, терапия в домашних условиях без постоянного наблюдения врачей не будет эффективной. Лечение включает в себя медикаментозную терапию, хирургическое вмешательство, соблюдение диеты.
Медикаментозное
Основу медикаментозной терапии составляет применение антибиотиков – группы препаратов, борющихся с патогенной микрофлорой. Обычно назначают средства широкого спектра действия, успешные против грамположительных и грамотрицательных микроорганизмов. Часто используют:
Также назначаются препараты для:
- Инфузионно-трансфузионной терапии. Они восстанавливают водно-солевой баланс в организме, нормализуют метаболические процессы. Обычно назначают внутривенное введение полионных растворов.
- Детоксикационной терапии. Препараты этой группы способствуют выведению из организма токсинов. Назначаются средства для очищения ЖКТ (Полисорб, Смекта) и крови (гемосорбция).
- Нормализации работы пищеварительной системы. Эти препараты стимулируют перистальтику и другие функции органов ЖКТ.
Также могут применяться препараты для укрепления иммунитета, обезболивающие, противовоспалительные нестероидные средства.
Хирургическое
Хирургическое вмешательство считается основным методом лечения, так как учитывая степень тяжести перитонита, медикаментозной терапии часто недостаточно. Врачи используют такие методы операций при перитоните:
- ушивание перфоративного отверстия;
- удаления аппендицита;
- дренирование толстой кишки;
- декомпрессия тонкой кишки;
- резекция участка кишки, пораженного некрозом.
Диетотерапия
Первые несколько дней после госпитализации врач может назначить полный отказ от пищи. Если проводится операция, диета назначается после ее проведения в индивидуальном порядке. Врач постепенно добавляет в рацион пациента продукты, наблюдает за реакцией его организма. Во время медикаментозного лечения и в течение нескольких месяцев после операции необходимо соблюдать такие правила питания:
- отказаться от жирной, жареной, острой пищи;
- ограничить употребления углеводов;
- блюда должны готовиться на пару, вариться или тушиться, жаренное запрещено;
- пища должна быть теплой, горячее и холодное запрещено.
Когда пациент идет на поправку, врач может порекомендовать увеличить суточное употребление калорий до 2500-3000 Ккал, так как ослабевшему организму требуются энергетические ресурсы.
Профилактика
Профилактика перитонита включает в себя:
- своевременное лечение любых заболеваний пищеварительной системы;
- соблюдение назначений врача по поддержанию здоровья при хронических патологиях ЖКТ;
- правильное питание;
- отказ от вредных привычек и ведение здорового образа жизни.
Учитывая то, насколько опасен перитонит, важно вовремя распознавать первые симптомы. Заниматься самолечением опасно, заболевание прогрессирует быстро, поэтому нужна госпитализация. Основной метод терапии – хирургическое вмешательство, дополняемое медикаментозным лечением и соблюдением диеты.
Острый перитонит (K65.0)
Версия: Справочник заболеваний MedElement
27-я международная выставка “Здравоохранение”
13-15 мая, Алматы, Атакент
Получить бесплатный билет
Выставка “Здравоохранение”
13-15 мая, Алматы, Атакент
Получить бесплатный билет
Общая информация
Краткое описание
Перитонит – воспаление брюшины, вызываемое бактериальным или химическим агентом.
Примечание
В данную подрубрику включены:
1. Абсцесс:
– брюшно-тазовый;
– брыжеечный;
– сальника;
– брюшины;
– ретроцекальный;
– ретроперитонеальный;
– поддиафрагмальный;
– подпеченочный.
2. Перитонит (острый):
– разлитой;
– тазовый у мужчин;
– поддиафрагмальный;
– гнойный.
При необходимости идентифицировать инфекционный агент используют дополнительный код (B95-B97).
Из данной подрубрики исключены:
Период протекания
Реактивная фаза: при воспалительных процессах продолжается до 24 часов, при перфоративных – до 12 часов.
Токсическая фаза: наблюдается через 12-24 часа от начала заболевания при перфоративных процессах и через 24-48 часов при воспалительных.
Терминальная фаза: наблюдается через 24-36 часов при перфоративных перитонитах и через 48-72 часа при воспалительных.
– Профессиональные медицинские справочники. Стандарты лечения
– Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
– Профессиональные медицинские справочники
– Коммуникация с пациентами: вопросы, отзывы, запись на прием
Скачать приложение для ANDROID
Классификация
В заключительном диагнозе указывают осложнения, возникшие в результате инфекционного (септического) процесса и послеоперационные осложнения.
При делении по отграниченности и распространенности рекомендуется использовать обозначения, не имеющие двоякого понимания: “отграниченный” или “неотграниченный”; “местный” или “распространенный” или “общий” (или “тотальный”). Также следует сразу определять площадь поражения, которая соответствует каждой градации.
Фазы течения перитонита. Патогенетическая классификация по Симоняну К.С.
1. Реактивная фаза – свидетельствует о том, что главной причиной перитонита выступает процесс активации систем защиты, то есть массивное освобождение кининов в ответ на первичную инфекционную агрессию. Таким образом, при устранении источника в реактивную фазу возможно проведение радикальной операции на полых органах с наложением анастомозов.
Длительность реактивной фазы:
– при воспалительных процессах – до 24 часов;
– при перфоративных процессах – до 12 часов.
Перитонит, как правило, не прогрессирует в случае устранения его источника в ранней фазе и при соблюдении основных принципов лечения. Летальность незначительная.
2. Токсическая фаза – развивается полиорганная дисфункция в результате прогрессирования инфекционного процесса. Данная фаза наступает через 12-24 часа от начала заболевания при перфоративных процессах и через 24-48 часов при воспалительных. Летальность достигает 20%.
3. Терминальная фаза – наблюдается развитие синдрома полиорганной недостаточности (истощение функциональных резервов значительного числа основных систем организма). Данная фаза наблюдается через 24-36 часов при перфоративных перитонитах и через 48-72 часа при воспалительных.
Временные рамки служат для предварительной оценки состояния, прогноза, тактики местного и общего лечения.
Летальность при прогрессирующей полиорганной недостаточности достигает 90%.
Этиология и патогенез
Согласно сводной статистике первичный перитонит отмечается в 0,5-1,0% наблюдений, вторичный – в 94-95%, третичный – в 4,5-5,0%.
Разделение вторичного перитонита по происхождению:
– аппендикулярный – 30-65% случаев среди прочих форм воспаления брюшины (см. “Острый аппендицит с генерализованным перитонитом” – K35.0);
– перфоративный (прободная язва желудка и двенадцатиперстной кишки) – 7-14%;
– холецисто-панкреатический (холециститы, пропотной желчный перитонит без перфорации желчного пузыря, деструктивный панкреатит и др.) – 10-12%;
– сопровождающийся некрозом и выпотом (острая кишечная непроходимость, ущемленные грыжи, тромбоз сосудов брыжейки тонкой и толстой кишки и др.) – 3-5%;
– генитальный (сальпингоофорит, эндометрит, пиосальпинкс, разрыв кист яичника и др.) – 3-12%;
– травматический;
– послеоперационный;
Эпидемиология
Признак распространенности: Распространено
Чаще всего причинами перитонита, который развивается как осложнение местных инфекционно-воспалительных процессов, выступают следующие воспалительно-деструктивные заболевания органов брюшной полости:
– перфорация язвенных поражений желудка и двенадцатиперстной кишки – около 30% случаев;
– деструктивный аппендицит – 22%;
– поражение толстой кишки – 21%;
– поражение тонкой кишки – 13%.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Наиболее часто в хирургической практике встречается разлитой острый гнойный перитонит.
Стадии:
1. Реактивная. Характерные проявления:
– преобладание болевого синдрома в первые часы от начала заболевания;
– тошнота;
– задержка стула и газов;
– напряжение брюшной стенки, появление симптомов раздражения брюшины;
– тахикардия Тахикардия – повышенная частота сердечных сокращений (более 100 в 1 мин.)
;
– повышение температуры;
– сухой язык.
3. Терминальная. На 3-4-й день от начала заболевания в результате лечения наступает отграничение воспалительного процесса, сопровождающееся мнимым улучшением самочувствия больного и ослабеванием болей в животе.
Диагностика
1. УЗИ во многих случаях затруднительно вследствие вздутия петель кишечника, однако в некоторых случаях позволяет выявить жидкость в брюшной полости, газ под диафрагмой (при перфорации полого органа) и провести дифференциальную диагностику с другими заболеваниями.
2. Компьютерная томография считается наиболее достоверным методом инструментальной диагностики, однако практически всегда влечет за собой затраты времени, неоправданные с точки зрения ведения пациентов с быстро прогрессирующими симптомами.
Лабораторная диагностика
Перитонит приводит к нарушению обмена жидкости в брюшной полости и перистальтики кишечника, что обуславливает развитие тяжелой дегидратации и электролитных нарушений.
Характерны признаки нарастающей печеночно-почечной недостаточности:
– неконтролируемое снижение уровня белка;
– признаки азотемии;
– токсическая зернистость нейтрофилов;
– анемия;
– ацидоз.
Дополнительные лабораторные показатели диагностики абдоминального сепсиса и перитонита:
1. Определение концентрации прокальцитонина или С-реактивного белка в плазме крови.
2. Определение нарушений свертываемости: изменения протромбинового времени, частичного тромбопластинового времени и других показателей.
3. Возможно изменение показателей печеночных ферментов в зависимости от уровня интоксикации и полиорганной недостаточности.
Общий анализ крови: дегидратация может маскировать анемию.
Общий анализ мочи применяется для дифференциальной диагностики. Повышение удельного веса мочи может свидетельствовать о дегидратации.
Анализ кала с бакпосевом выполняется, если анамнез предполагает наличие предшествующего инфекционного гастроэнтероколита.